体外受精(IVF)と流産の関係

「不妊治療を始めたいけど、自然な妊娠でなければ流産しやすいのでは?」と思っていませんか。勇気を出して受けた不妊治療なのにつらい思いはしたくないですよね。実際に不妊治療と流産には関係があるのでしょうか。ここでは体外受精(IVF)と流産の関係について解説します。
流産してしまう原因は?
妊娠したにもかかわらず、妊娠22週以前という早い時期に赤ちゃんが亡くなってしまうことを流産と言います。なかでも妊娠12週までに起こる流産を早期流産と呼び、流産全体の80%以上を占めます。また、流産してしまう確率は妊娠した女性全体の約15%(早期流産は13〜14%)と決して珍しいものではありません
早期流産の主な原因は、受精卵の染色体に何らかの異常が生じたためであると考えられています。この染色体異常は受精の際に発生するので、妊娠が成立した後の運動や仕事、あるいは過去の出産経験などが原因で流産することはほとんどありません。一方、妊娠12週以降の後期流産は、子宮形態の異常や内分泌疾患など母体側に原因があると考えられています。
体外受精が原因で流産しやすいわけではない
体外受精とは、卵子と精子を体外に取り出して受精させ、受精卵(胚)を子宮内に戻す治療法です。体外受精を検討中の人には「人為的に受精させることで、流産の確率が上がるのでは」と心配する方もいるようです。
体外受精での流産率は約20%と、自然妊娠の約15%より5%ほど高いとされています。しかし、これは体外受精を受ける女性の年齢が自然妊娠に比べ高齢であるためです。母体の年齢が上がるほど、受精卵の染色体異常が起こる確率が上昇して流産率も上がるのであり、体外受精という治療法そのものに原因があるわけではありません。実際、年齢別での流産率では体外受精と自然妊娠の間に大きな差は無いと言われています(図)。
【図:体外受精と自然妊娠での流産率の比較】
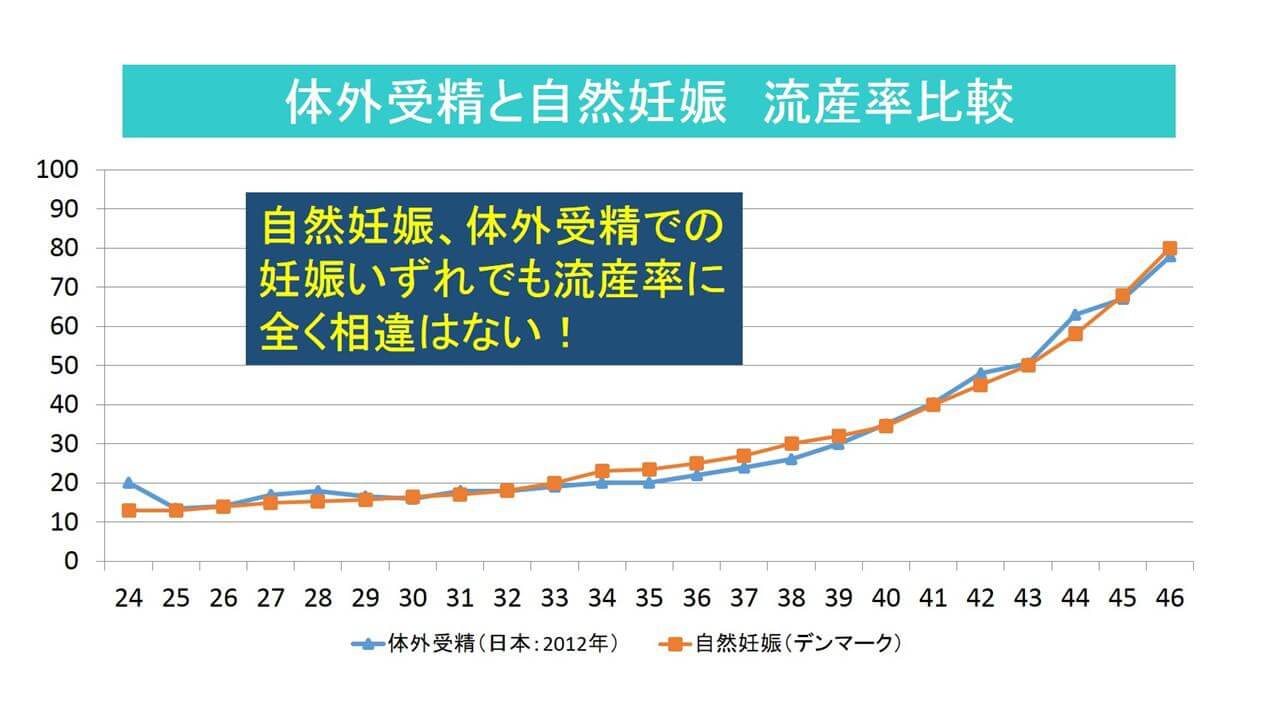
参照元:医療法人社団徐クリニックARTセンター(体外受精での流産率)
着床前診断には倫理的問題も
「受精時の染色体異常が原因なら、体外受精の過程で異常が起きていない受精卵を選んで子宮に戻せば流産を防げるのでは?」と思われるかも知れません。
現在、体外受精で得られた受精卵の染色体や遺伝子に異常がないかを調べる「着床前診断」という技術の研究が進められていますが、「命の選別につながる」という倫理的な問題もあり日本ではまだ一般的ではありません。日本産婦人科学会では実施できる対象者として、①重篤な遺伝性疾患が子どもに遺伝する可能性がある人②染色体の構造異常のために流産を繰り返している人に限定しています。
そのため現状の体外受精では、培養液の中で受精後に細胞分裂を行っている胚を顕微鏡で観察し、主に形態的に評価して妊娠する確率が最も高いと考えられる良好胚を原則1個選択し子宮に戻しています。ただし、日本産婦人科学会は今年(2019年)8月、従来の対象者に加え、着床前診断の適応を拡大する検討を始めると発表しました。今後も医学だけではなく、倫理的・法的・社会的な側面も含めて議論が継続されると考えられています。
気になる症状があれば相談を
体外受精で妊娠した場合、医療機関側では妊娠の維持・継続が行われるように経過を見て万が一の場合に備えているので、流産に対する過度の心配は必要ありません。ただし、流産の症状として最も多く見られる出血と下腹部痛が現れたら決して自己判断せずに、主治医と相談するようにしましょう。
